脳腫瘍 テストページ
| ↓脳腫瘍とは | ↓担当医紹介 | ↓外来日 ↓病気について | ↓脳腫瘍に関するご相談 |
脳腫瘍とは
脳は大まかに大脳、小脳、脳幹といった部位に分けられます。脳腫瘍とはこれらにできる腫瘍の総称で、脳そのものから発生する「原発性脳腫瘍」と、別の臓器で生じたがんが転移した「転移性脳腫瘍」の二つに大別されます。
脳腫瘍と一言でいっても、実際には様々な種類があり、現在では100以上に細分されています(WHO分類)。その中には良性腫瘍もあれば、悪性腫瘍も含まれます。それぞれ脳腫瘍の種類によって、治療方法、予後などが大きく異なるため、まず正確な診断が必要となります。当院ではあらゆる脳腫瘍に対して治療を行っています。
代表的な脳腫瘍
膠芽腫、神経膠腫、星細胞腫、乏突起膠腫、上衣腫、大脳膠腫症、悪性リンパ腫、転移性脳腫瘍、胚細胞性腫瘍、松果体部腫瘍、髄膜腫、神経鞘腫、聴神経腫瘍、血管芽腫、脳室内腫瘍、下垂体腺腫、トルコ鞍部腫瘍など
脳腫瘍の症状
脳腫瘍による症状は、腫瘍によって頭蓋内圧が高まることによっておこる「頭蓋内圧亢進症状」と、腫瘍が発生した場所による「巣症状(局所症状)」に分けられます。
脳腫瘍の治療方法
脳腫瘍に対する治療方法として、手術による摘出、抗がん剤治療、放射線治療などがあり、脳腫瘍の種類によって治療方法は異なります。
また、当院では通常の病理診断に加え遺伝子検査を行い、それら結果を総合的に判断し、それぞれの腫瘍に最も効果的な治療方法を選択します。
他の病院で、治療困難と言われた患者様でもご相談ください。
当院での脳腫瘍の治療の特色
- 脳腫瘍に熟知した専門医が治療を行っております。
- 全国でも有数の症例数を誇っています。
- 世界の標準的な治療成績を上回る治療成績です。
- 最先端の技術を駆使した脳腫瘍手術を行っています。
- 通常の病理診断に加え、遺伝子診断を加え患者様に最適の治療法を選択しています。
- 抗がん剤治療や放射線治療にも精通しています
- 脳腫瘍の基礎研究を行っており、世界的医学雑誌や国際学会で成果を発表しています。
対象疾患(詳しくは病名をクリック)
膠芽腫、神経膠腫、星細胞腫、乏突起膠腫、上衣腫、大脳膠腫症、悪性リンパ腫、転移性脳腫瘍、胚細胞性腫瘍、松果体部腫瘍、髄膜腫、神経鞘腫、聴神経腫瘍、血管芽腫、脳室内腫瘍、下垂体腺腫、トルコ鞍部腫瘍、神経内視鏡手術
その他脳腫瘍ならなんでも対応します。
担当医紹介
青木和哉 准教授
| 資 格 |
脳神経外科学会専門医・指導医 |
| 留 学 歴 | ミシシッピ大学脳神経外科 |
| 専門分野 | 脳腫瘍全般、下垂体腫瘍、神経内視鏡手術、水頭症 |
| 外 来 日 |
月曜日午前中、金曜日午前中 |
齋藤紀彦 講師
| 資 格 |
脳神経外科学会専門医・指導医 |
| 役 職 | 東京脳腫瘍研究会 世話人 ニューロ・オンコロジィの会 世話人 東京脳腫瘍治療懇話会 世話人 アメリカ癌学会(AACR)Active member |
| 留 学 歴 | MDアンダーソンがんセンター 脳腫瘍部門 |
| 専門分野 | 脳腫瘍、悪性脳腫瘍の集学的治療、神経膠腫、下垂体腫瘍、神経内視鏡手術 |
| 外 来 日 |
水曜日午前中 |
外来日
脳腫瘍を専門とする医師は月曜日、水曜日、金曜日に診察を行っています
・青木和哉 准教授:月曜日午後、金曜日午前中
・齋藤紀彦 講師 :水曜日午前中
受診される場合には、事前に一度お電話をいただければ確実です。
また、前医からの紹介状をご持参頂くようお願い致します。
毎月第3土曜日は休診です。
受付時間: 8時30分~11時30分
外来受付電話番号: 03-3468-1251
初診時は、他医療機関からの「紹介状」をご持参いただくことをおすすめいたします。
外来案内:http://www.ohashi.med.toho-u.ac.jp/jusin/index.html
診療予約は、主治医の先生にお願いして地域医療連携センターからお取りください。
http://www.ohashi.med.toho-u.ac.jp/iryokan/index.html
病気について
膠芽腫について
頭蓋内腫瘍の約10%を占め、最も多い悪性脳腫瘍で、英語ではGlioblastomaといいます。脳全体に広がっていく浸潤性の腫瘍であり、そのため腫瘍細胞を一つ残らず取るのは不可能で、手術・放射線治療・化学療法を組み合わせた治療を行います。
標準的な治療成績は5年生存率10%前後と非常に予後不良な腫瘍ですが、当院の治療成績は5年生存率17%と標準的な治療成績を上回っています。膠芽腫の治療は日々進歩していますので、当院のように専門的な知識を持った脳腫瘍専門医がいる病院での治療をお勧めします。
膠芽腫の診断
膠芽腫に特徴的な症状はありません。一般的な症状として頭痛、麻痺、ふらつき、けいれんなどがあります。
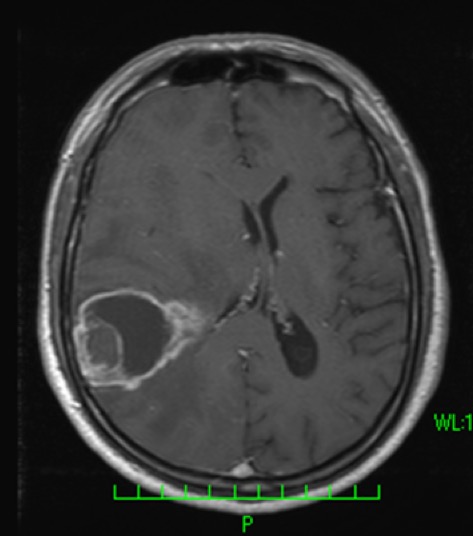 |
造影MRI検査にて腫瘍の周辺が白く造影される「リング状造影効果」が特徴的所見です。 |
確定診断には手術で摘出した検体の病理検査が必要ですが、脳腫瘍の病理診断は非常に難しく、当院では脳腫瘍病理の専門医に相談し診断しています。
当院では通常の病理診断に加え、遺伝子検査や染色体検査を行っています。実際にはMGMTメチル化の有無、1p19q共欠失などの染色体検査、IDH1変異、ATRX変異など神経膠腫に重要な検査を行っています。これらの検査結果より、各患者様にあった効果的な治療法を選択できます。
| FISH法による染色体検査 | MSP法によるMGMTメチル化解析 |
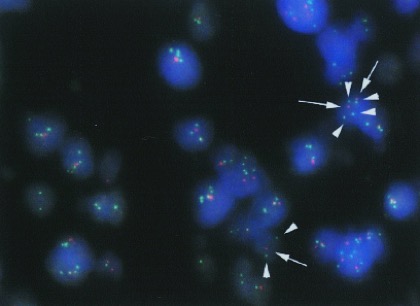 |
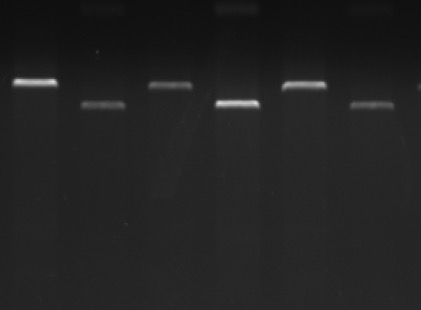 |
膠芽腫に対する検査
通常のMRI検査以外に特別なMRI検査やCT検査を行います。トラクトグラフィーと呼ばれるMRIでは神経線維の走行が分かります。MRSでは腫瘍の成分がわかり、診断に有用です。また核医学検査を行います。手術のための検査として脳血管撮影検査があります。血管の走行や静脈との位置関係などは手術戦略を立てる上でとても重要です。
膠芽腫の手術
膠芽腫に対する手術の目的はMRIで造影される部分を可能な限り摘出することです。そのため術前に入念な計画を立てます。
実際には顕微鏡を使った非常に細かい手術を行います。安全で確実な手術を行うために、多くの最新手術装置を使用します。ニューロナビゲーションという特別な機械を使用します。手術中にモニタリングを行いながら、運動神経や感覚神経を確認しながら手術を行います。また症例によっては手術中に麻酔から覚ます覚醒下手術もあります。
膠芽腫の補助療法
膠芽腫という腫瘍の性質上、手術で全摘出できたと思っていて周囲に浸潤した腫瘍細胞が必ず残っています。このため、残っている腫瘍細胞の活動性をなくし、再発を防止する補助療法が必要になります。
放射線治療
正常脳細胞が耐えられる最大照射量である60Gy(グレイ)の照射は、残っている腫瘍細胞を100分の1にすると言われています。この線量を1回2Gyで30回に分割、週5回で6週間、で照射します。また、放射線単独ではなく、化学療法と組み合わせることで、さらに効果をあげることができます。しかし、正常脳組織にも少なからず放射線が当たるため、副作用もあります。
また再発時にはサイバーナイフ治療などを行うこともあります。
化学療法
脳腫瘍治療における化学療法の役割は
①放射線療法と併用して両者の相乗効果をはかる
②放射線照射後の腫瘍を縮小あるいは消滅させる
ことです。
現在健康保険の適応があり、最も有効とされる薬剤はテモゾロマイド(商品名:テモダール)です。腫瘍のタイプによっては他の化学療法剤を使用することもあります。他の薬剤が有効であると考えられた場合、再度ご相談いたします。また当院ではテモダールの作用を増強すると言われているインターフェロンを併用しています。
血管新生阻害剤のベバシツマブ(商品名:アバスチン)も膠芽腫に使われる有用な薬剤で、当院でも積極的に使用しています。また強い抗浮腫作用も持っているため、放射線治療時に併用することもあります。
膠芽腫に対するオプチューン® (NovoTTF-100Aシステム)治療について
NovoTTF-100Aシステム(製品名:オプチューン®)は膠芽腫に対する全く新しい治療法として開発され、現在注目されています。この治療は脳内に特殊な電場を発生させ腫瘍増殖を抑制する作用を応用した神経膠芽腫に対する新たな治療方法です。全ての可能な外科手術及び放射線治療を施行した成人の初発膠芽腫患者に適応があります。
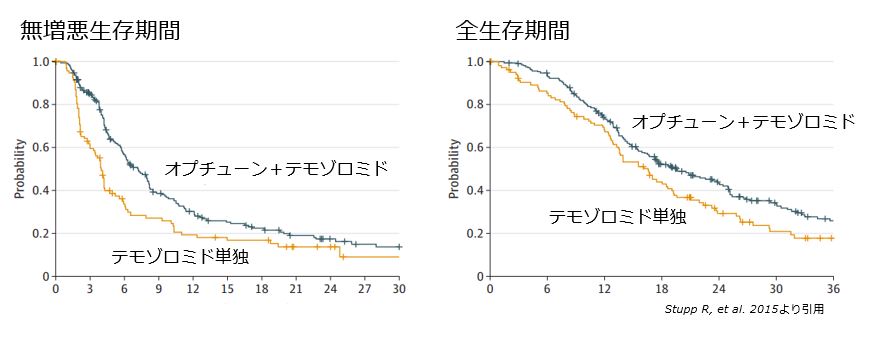
この治療はEF-14という臨床試験でその有効性が示されました。初発膠芽腫患者695人を対象としてテモゾロミド+オプチューン®の併用療法を、テモゾロミドの単独療法と比較したところ、テモゾロミド+オプチューン®の併用療法を受けた患者は、テモゾロミドの単独療法を受けた患者と比較して、新たな副作用を伴わずに全生存期間の有意な延長が証明されました(テモゾロミド単独療法16.0ヶ月に対してテモゾロミド+オプチューン®併用療法20.9ヶ月)。オプチューン®治療を受けた患者が、テモゾロミド単独療法を受けた患者と比較して、より長期にわたってQOLを維持できたことも示されました。この結果に基づき、欧米ではこの治療法が行われるようになり、日本でも2017年12月より保険診療で行うことが認可されました。
 |
オプチューン®治療の実際は写真のように、頭皮に電場を作り出す粘着性シートを貼り付け、腫瘍治療電場(Tumor Treating Fields、TTフィールド)と呼ばれる電場を発生させ、腫瘍細胞の増殖を抑える治療機器です。 治療時間を十分に設けることが重要であり、入浴・トイレの時以外はなるべく装着することが望ましいとされています。
 |
 |
|||
| 出典:ノボキュア株式会社 |
当院ではノボキュア社による認定講習を修了したスタッフがおり、以前より積極的にオプチューン® (NovoTTF-100Aシステム)治療に取り組んでおります。本治療は初発膠芽腫に対する放射線治療後のテモゾロミド維持療法との併用時に保険適応があります。再発膠芽腫に対しては自由診療での治療を行っております。
詳しい説明や治療をご希望される患者様は脳神経外科 齋藤紀彦医師の外来(毎週水曜日)を受診してください。またその際にはかかりつけの先生からの紹介状をご持参ください。
下垂体腺腫について
トルコ鞍部腫瘍の種類と病態について
トルコ鞍は鼻の付け根の奥で,両こめかみを結んだ正中にあり,頭蓋骨底面のくぼみの様な所で,ホルモンを分泌する腺(下垂体)が入っています。下垂体前葉からは成長ホルモン(GH),乳汁分泌ホルモン(プロラクチン,PRL),副腎皮質刺激ホルモン(ACTH),甲状腺刺激ホルモン(TSH),性腺刺激ホルモン(LHとFSH)と下垂体後葉からは抗利尿ホルモン(ADH) が分泌されます。またトルコ鞍の直上には左右の視神経とそれが交叉する視交叉があり,同部位に腫瘍ができることによって様々な症状を呈します。
また骨に囲まれた中にある為,CTスキャン等での通常の撮像方法(水平断)では見逃されることが有ります。下図の様に冠状断,矢状断を撮影するとはっきり分かります。
| 前後像(冠状断)の下垂体 | 側面像(矢状断)の下垂体 |
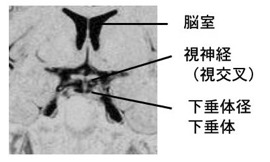 |
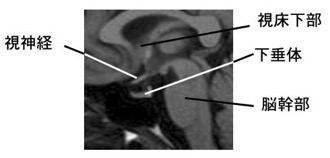 |
この部位で最も高頻度に発生するものは良性の下垂体腺腫(下垂体のホルモンを分泌する腺が腫瘍性に増殖)ですが,その他に頭蓋咽頭腫,髄膜腫,胚細胞腫,ラトケ嚢胞,類上皮腫,脊索腫,神経膠腫,下垂体膿瘍,癌転移などが発生することがあります。
下垂体腺腫という病気について
脳腫瘍の約15から20%がこの腫瘍でありそれほど稀な病気ではありません。全年齢層に発症しますが,比較的若い女性に多く発症します。この病気の原因は不明ですが,子孫に遺伝する病気ではありません。
症状は過剰に放出するホルモンの種類によって違い,また解剖学的位置関係による症状が出現します。 発生しやすい順に
- ①:非機能性腺腫(有意なホルモンを産生していない),②:乳汁分泌ホルモン産生腺腫,③:成長ホルモン産生腺腫,④:副腎皮質ホルモン産生腺腫,まれに⑤:その他のホルモン産生腺腫です。
①:非機能性腺腫
- 臨床的な下垂体前葉ホルモンの過剰症候を示さない腺腫のため,自覚症状の無いまま大きくなり,直上にある視神経を障害して両耳側半盲(両目とも外側が見えない)が典型的症状です。また頭痛や,下垂体前葉の機能低下の為に全身倦怠感,性欲低下,脱毛,低血圧,元気が出ない,寒がりになるなどの症状が出現することも有ります。時に腺腫の中に出血をして急激な視覚障害(失明など)で発症することも有ります(下垂体卒中)。
②:乳汁分泌ホルモン産生腺腫
- 女性に約3倍多く発症し,無月経,乳汁漏出,頭痛,視覚障害などで発症します。男性の場合はホルモン症状が出現しづらく,頭痛,視覚障害,性欲低下などを起こします。周囲の正常組織に浸潤する傾向があります。
③:成長ホルモン産生腺腫
- 成長ホルモンが過剰産生される為,子供の時に発症すると巨人症,大人になって発症すると末端肥大症となります。浸潤性で巨大となることが多く,身体的特徴以外に頭痛,視覚障害,性欲低下,糖尿病等で発症します。放置すると高血圧症,脳卒中,心筋梗塞,悪性腫瘍などを合併しやすくなります。
④:副腎皮質ホルモン産生腺腫
- クッシング病ともいわれ,中心性肥満,満月様顔貌,皮膚線条,皮膚の萎縮や皮下溢血,近位筋萎縮等が診断の手引きに記載されています。
⑤:その他のホルモン産生腺腫
- 甲状腺刺激ホルモンの過剰産生で,バセドウ病様の症状が出現し,性腺刺激ホルモン(FSH, LH)では性欲低下などの症状が出現します。
ごくごく稀ですが,下垂体前葉から下垂体癌(悪性腫瘍)が発生することも有ります。
次に腫瘍の増大と伸展方向によって,様々な症状が出現する可能性が有ります。
最も多い症状は腫瘍が上方に進展して視神経や視交叉を圧迫し,視野や視力を障害することですが,さらに上方に進展しますと視床下部を圧迫して精神障害や意識障害など生命に関わる症状となります。また脳脊髄液(1日に500ml 産生)の通路を閉塞又は狭窄し,脳脊髄液が脳室のなかにたまってしまう水頭症という状態を起こします。
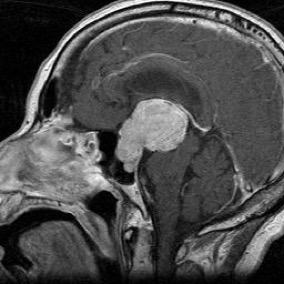 |
側方に進展すると海綿静脈洞に浸潤し,その中を通る眼球の運動や顔面の感覚を司る神経が麻痺して,眼球運動障害(複視;物が二重に見える),顔面の感覚障害などが起こります。 |
 |
時に腫瘍内に出血を来たし,脳卒中のように急激な頭痛と失明により診断されることがあります。 また,最近のMRIやCT検査の進歩により,無症状のうちに偶然発見されることが有ります。 |
治療について
過剰産生されるホルモンによって治療法が若干異なりますが,現時点では薬物による治療は一部のものに限られており,基本的には手術療法が中心です。ホルモンの過剰分泌,あるいは分泌の抑制,下垂体機能障害などはホルモン負荷テスト(約3時間半かかります)を行い判定します。
どのタイプの下垂体腺腫でも,視野・視力などの視覚障害がある時は,手術療法が第一選択です。
①:非機能性下垂体腺腫
- 偶然見つかり小さいものでは,大きくなるスピードも分かりませんので経過観察が中心です。比較的大きくて視神経に触れたり,また下垂体卒中の危険性が有る場合手術をする必要が出てきます。
②:乳汁分泌ホルモン産生腺腫
- 視覚障害が無ければ内服薬(カベルゴリン,週1回内服など)で治癒が期待できる唯一のタイプです。
③:成長ホルモン産生腺腫
- 手術が基本で,全摘出ができれば治癒も期待できます。しかし浸潤性の性格が強く,手術後ホルモン値が正常化しない場合,再手術・サンドスタチンの4週毎の注射・放射線療法などを追加治療する必要が有ります。
④:副腎皮質ホルモン産生腫瘍や他の性腺刺激ホルモン
- 手術療法が基本で,現在有効な薬剤は有りません。
手術治療を行うことで以下の利点が得られます。
腫瘍の病理組織が得られますので,正確な診断が可能です。頻度的には稀ですが,他の腫瘍である場合があります。この場合術後に放射線化学療法が必要になる場合が有ります。
良性の腫瘍では全ての腫瘍を摘出することにより治癒が期待されます。
全ての腫瘍を摘出することができなくても,腫瘍の周辺組織への圧迫を減ずることにより症状の改善が期待できます。しかし手術時期によっては,脳・神経の障害や下垂体機能が改善不能になっていることも考えられます。例えば先に示したような大きく伸展したものでは,1回での全摘出は困難です。
確定診断には手術で摘出した検体の病理検査が必要ですが、脳腫瘍の病理診断は非常に難しく、当院では脳腫瘍病理の専門医に相談し診断しています。
当院では通常の病理診断に加え、遺伝子検査や染色体検査を行っています。実際にはMGMTメチル化の有無、1p19q共欠失などの染色体検査、IDH1変異、ATRX変異など神経膠腫に重要な検査を行っています。これらの検査結果より、各患者様にあった効果的な治療法を選択できます。
手術治療について
治療方針は腫瘍を全摘出あるいは可能な限り摘出し,視神経の圧迫や視床下部への圧迫を解除することです。近年では技術と医療機器の向上により内視鏡手術による経蝶形骨洞近接法による腫瘍の摘出が一番良い方法であると我々は考えています。
この方法は,開頭手術と違って,2つの利点があります。
第1に,鼻孔から鼻腔および蝶形骨洞と呼ばれる副鼻腔を経由して直接腫瘍に到達するため,手術操作は脳に触れることなく行われます。また内視鏡手術を専門とする当院の耳鼻咽喉科と協力して手術を行います。
第2に,手術による切開創は鼻腔内ですので,頭部に手術による傷はできません。ただし,下腹部や大腿部に3cm程度の切開を加え,脂肪や筋膜を手術時に摘出することがあります。これらは腫瘍摘出後に空洞となったトルコ鞍に充満させることにより,脳脊髄液が漏れるのを予防したり,脳・神経組織がこの空洞に落ち込まないようにするために必要です。
近年手術の安全性の向上と,摘出率の向上を目指して,ニューロナビゲーターを使用したり,顕微鏡と神経内視鏡を組み合わせた手術をしています。
入院治療期間は通常手術前約4日,手術後約10日と,全体で2週間です。
下図は全摘出した下垂体腺腫です。
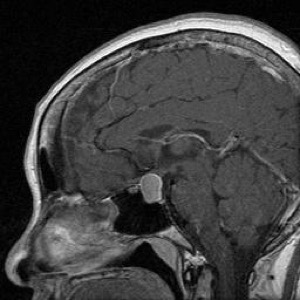 |
 |
その他の治療法について
①:開頭法による腫瘍摘出術
- 視神経や内頸動脈などの重要な脳神経や血管を直接確認しながら手術を進めることができます。巨大な腫瘍や経蝶形骨洞近接法で充分な視神経の減圧ができなっかった場合などには,有効な方法です。
問題点
-
- 下垂体腫瘍がトルコ鞍というポケット状の部位に存在する場合,この方法では腫瘍を全て摘出することは困難です。
-
- 腫瘍が脳の深部にあるため,手術中に脳をある程度圧迫します。この圧迫により脳障害を来すこともあります。
-
- 頭皮に傷が残ります。
- 視床下部から腫瘍を剥離することで,軽度の意識障害が遷延化することがある。
②:内服薬(カベルゴリン,ブロモクリプチン)による治療
- 脳腫瘍を手術でなく内服治療で縮小できたら理想的な治療法といえます。下垂体腺腫の内,乳汁分泌ホルモン産成腫瘍と成長ホルモン産成腫瘍には,カベルゴリン等の内服が有効な場合があります。
③:放射線治療
- 下垂体腺腫に対しては放射線治療が有効なことが報告されています。しかし,腫瘍以外の脳組織にも放射線が照射され,問題となるのは視神経損傷による視力障害(失明)や,稀に放射線壊死,悪性腫瘍の合併といった重篤な合併症が報告されています。また照射1〜2年後に高度な下垂体機能低下を生じる可能性があります。このため,放射線治療は手術的に摘出困難な部位に対して補助的に行われることがあります
④:ガンマナイフ(特殊な放射線治療装置)による治療
- ガンマナイフによる治療は多くの脳神経外科施設にて行われています。そして下垂体腺腫に対するその治療効果も確認されています。現在我々の施設ではガンマナイフによる治療は行っていませんが,我々がガンマナイフ治療の方がより適切であると判断した場合や,特にガンマナイフを希望される方にはガンマナイフ治療が可能な施設を紹介しています。ただしガンマナイフ治療には次の問題点があります。
問題点
-
- ガンマナイフ治療後,効果がでるまで約1-5年の時間経過が必要と考えられています。また,1回のガンマナイフ治療では効果がでない場合もあります。
-
- ガンマナイフ治療により,視神経や脳下垂体の機能障害が照射1〜2年後に生じる可能性があります。
- 大きな腫瘍では適応とはなりません。(視神経が分離できない為高率に視神経の障害を起こします。)
神経鞘腫について
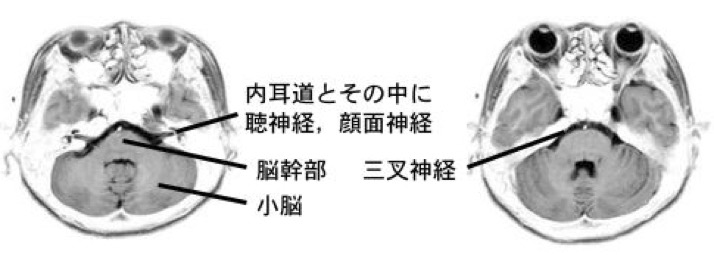
神経鞘腫は様々な脳神経から発生しますが,ほとんどは聴神経から発生する為,以下では聴神経鞘腫について記載します。
聴神経鞘腫は原発性脳腫瘍のうち約10%を占める,比較的頻度の高い良性腫瘍です。30〜50歳台の女性に多く発症します。聴神経には蝸牛神経(聴力に関与)と前庭神経(平衡感覚に関与)の2種類があり,聴神経鞘腫の殆どは前庭神経から発生します。
症状として
- 蝸牛,前庭神経由来:耳鳴り,難聴,めまい,眼振,歩行の不安定等
- 小脳由来:小脳性運動失調等
続いて近接する脳神経症状として
- 三叉神経由来:顔面のしびれ,痛み,かみ合わせの違和感等
- 顔面神経由来:顔面の麻痺
- 外転神経由来:ものが二重に見える等
- 下位脳神経由来:声のかすれ,むせコミ等を引き起こす事があります。
さらに大きくなると脳脊髄液の通過障害によって,頭の中に脳脊髄液が溜まってしまう水頭症なども起こります。この場合頭痛,意識障害が起こります。
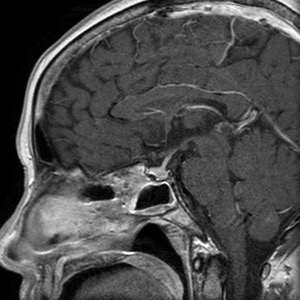
| 正常のMRI画像 |
 |
ここが最も大事な点ですが,良性腫瘍で非常にゆっくりとしか成長しませんので,治療を急ぐ必要はありません。
聴神経鞘腫の治療方法について
- ①:外科手術による摘出,②:放射線治療(定位的放射線手術),③:経過観察,が有ります。
それぞれについてご説明致しますが,残念ながら現代の医学では未だ薬による治療は不可能です。
①:外科手術による摘出
-
- 良性腫瘍なので全摘出できれば完治する腫瘍です。しかし並走する顔面神経は非常に弱い神経で,手術中触らなくても術後顔面神経麻痺が起こる事があります。1年くらいで改善しますが,後遺症として残る事もあります。この為脳神経外科手術の中でも難易度の高いものとなっております。
- また長い期間手術せずに見ていると自然に小さくなってくる事があったり(10から20%位),長い期間大きくならない事が多く見られることがあり、手術適応は慎重に考える必要があります。
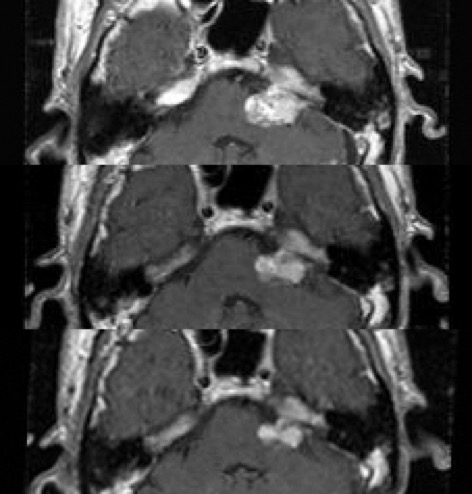 |
現在絶対手術適応と考えているものは,大きさが30〜40mm以上で脳幹部を強く圧迫しているもの,腫瘍内出血をして急激に大きくなったもの,嚢胞を作って急激に大きくなったもの,神経線維腫症(遺伝子病)で多発しているものなどですが、大きさだけでなく年齢や個人の考え方など個々に相談しながら決定します。 |
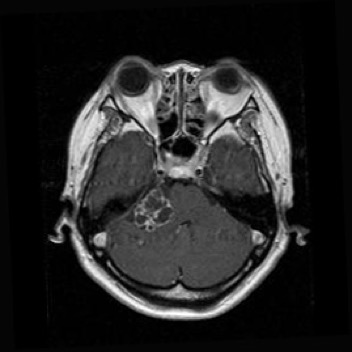 |
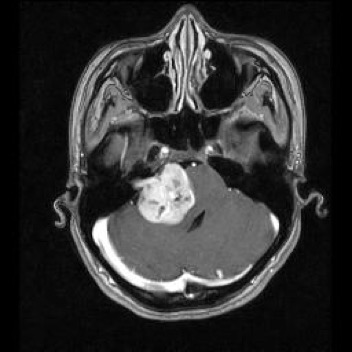 |
②:放射線治療(定位的放射線手術)
-
- 上記の様に手術が難しい為,約20年前から放射線手術(ガンマナイフなど)が発達してきました。当初は放射線手術における合併症も良く見られましたが,最近では外科手術をしのぐ成績が盛んに報告されており,治療の第一選択は放射線治療に徐々に置き変わっております。ただし最大の欠点は正確な組織診断がつけられない事と、ごく稀に悪性転化することです。
- 我々は①にも記載したように,殆ど大きくならなかったり自然に小さくなる事が有る腫瘍ですので,症状に変化が無ければ、経過観察をして徐々に大きくなるものについて放射線手術をしております。しかし放射線手術後一過性に大きくなる事や,周囲の脳神経,脳幹部に対する放射線の影響が有る為,通常30mmまでが治療可能とされております。また嚢胞病変には効果がありません。
③:経過観察
- ① ②に記載したような理由で現在では経過観察している方が多くいらっしゃいます。
聴神経鞘腫の発生部位は小脳橋角部と言いますが,同部位には他に髄膜腫,神経膠腫,類皮腫,類上皮腫,クモ膜嚢胞など他の腫瘍も発生する事が有ります。殆どが良性腫瘍で,MRIでおおよその診断がつきますが,最終的には手術による組織診断でしか確定する事は不可能です。この為他の腫瘍が強く疑われる場合にはやはり手術が必要となります。
今まで述べたように,現在経過観察をしている方が多数いらっしゃいます。しかし経過観察で起こりえる弊害としては,①:腫瘍が聴神経鞘腫でなかった場合(例えば癌の転移など)に,手遅れとなることがある。②:聴神経鞘腫は稀に腫瘍内に出血をして,突発性難聴や,突然顔面神経麻痺が出現したりすることがある。等があります。この為慎重に経過観察をしなければなりません。また良性腫瘍と言えども,5年,10年という単位で見ればゆっくりと大きくなり,小脳,脳幹部を圧迫してくる可能性は高いです。そこで経過観察をしていて,比較的急速に増大する場合には手術か放射線手術をする必要があり,また急速な嚢胞形成,腫瘍内出血の場合,手術療法をする必要が生じます。
髄膜腫について
髄膜腫は脳腫瘍の27%を占め、最も多い脳腫瘍です。基本的には脳を包む膜(髄膜)から発生する良性脳腫瘍です。その成長は遅く,平均的には1年に直径で3mm弱大きくなるといわれ,症状の出しやすい3cmにまで成長するのは10年を要するとされています。
しかし髄膜腫と診断されても,WHOの分類ではその組織形を15種類に分けており,何年経ってもほとんど成長しないものから,成長の早い悪性像を呈する物(約10%前後)まで存在します。全年齢層に発症しますが,40歳以降の女性に多い腫瘍です。非常にゆっくり発育しますので,びっくりするくらい大きくなって発見される事が有ります。また多発する事も稀ではありません。
症状は発生部位によって様々ですが、麻痺や痙攣発作、頭重感あるいは偶然に見つかることが多いです。髄膜腫の治療は日々進歩していますので、当院のように専門的な知識を持った脳腫瘍専門医がいる病院での治療をお勧めします。
| CT画像 |
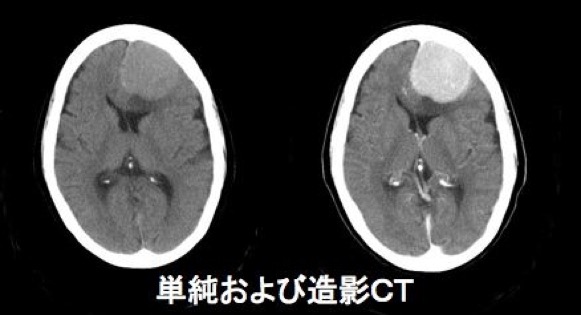 |
| MRI画像 |
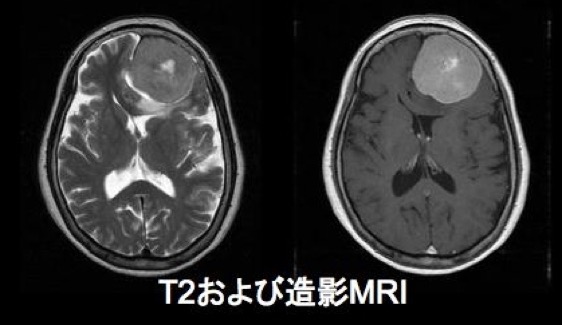 |
髄膜腫の診断
CT scanでもMRIでも診断は可能です。いずれも造影をする事でさらに診断が容易になります。脳から脊髄など神経を包む髄膜が存在するところなら,どこでも発生しますが,発生しやすい場所は決まっていて,太い静脈が存在する場所に発生しやすいです。
髄膜腫に対する治療
現代の医学では薬による治療は有りません。また近年発達した放射線手術(ガンマナイフやサイバーナイフなど)も,放射線感受性の悪い細胞の為一般化していません。もちろん良性腫瘍なので,全摘出できれば治癒が期待されます(全摘出されても、10年単位で見ると10%の再発あり)。しかし何年間も経過観察していても,ほとんど大きさの変わらない物も有り,治療(手術)をせずに外来で経過観察している方も多くいます。
個々の成長する速度は分かりませんので,短期間に成長するもの,神経症状のあるもの,神経症状が無くても脳の圧迫が強いもの,脳浮腫が強いもの,年齢の若い方では積極的な治療をお勧めしています。
いずれにしてもほとんどが良性腫瘍ですので,慌てる必要は有りません。また成長が早く、悪性に近い物や、発生部位によっては全摘出が困難、あるいは手術が困難なことも有り、それぞれに合わせて慎重に検討し,治療方針を検討していきます。
手術後の経過
髄膜腫では手術治療前に症候性てんかん(けいれん発作)があっても、手術後消失したり、頻度が減ったりしますが、我々はけいれん発作がなくてもしばらくの期間、抗けいれん薬を内服してもらっています。
また良性腫瘍で、全摘出できても、10年単位でみると約10%の方に再発をみたり、他部位に発生したりすることもあり、1年から数年に1回の割で、外来でMRIの追跡調査を行います。
| 造影MRI画像 |
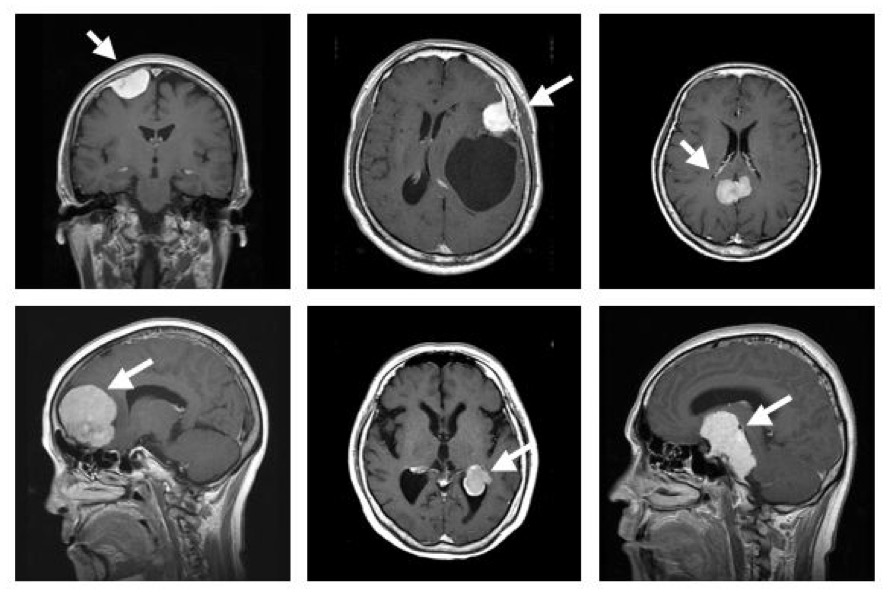 |
転移性脳腫瘍について
転移性脳腫瘍とは、脳以外に発生した癌(原発巣)が、血管内を血液の流れによって脳に運ばれてきたり(血行性転移)、周辺の組織から直接浸潤して、脳内に転移したものをいいます。
癌の治療中に脳転移が発見されることもありますが、癌の性質や発生部位によっては、原発の癌の症状より先に転移した脳の神経症状が出現することも少なくありません。
転移性脳腫瘍は全脳腫瘍の20%を占めており、脳に発生する腫瘍の中で一番多いものの一つです。また転移性脳腫瘍は癌の診断・治療の進歩に伴い、その数は増加傾向にあります。日本の年間の悪性腫瘍の死亡者数はおよそ30万人と推定されており、その10%に脳転移を認めているとの報告もあります。
転移性脳腫瘍の原発癌としては肺癌が最も多く(50%)、次いで乳癌(12%)、消化器癌(10%)の順番です。また悪性黒色腫も脳に転移しやすい癌として知られています。
いずれにせよ全ての癌が脳に転移する可能性があります。
症状
転移性脳腫瘍に特徴的な症状といったものはありません。
脳に転移した癌は徐々に増大するとともに、脳のむくみ(脳浮腫)も強くなっていきます。その結果、頭蓋内圧が高くなり(頭蓋内圧亢進)、頭痛、吐き気、嘔吐などの症状が出現します。また癌は脳の様々な部位に転移し、また多発性すること多く(60%)、その発生した部位に伴った神経症状が出現します。
たとえば、けいれん、しびれや麻痺、失語、めまい、認知症状などがあります。
診断
CT でもMRIでも診断は可能です。
いずれも造影をする事でさらに診断が容易になります。
検査は、造影剤を使用した頭部CT、MRIで行い、小さな病巣も診断可能です。腫瘍の周囲に広い範囲の浮腫を伴うことが多く、造影剤でリング状あるいは充実性に造影されることが多く認められます。
転移性脳腫瘍が疑われた場合は、もともとの癌の状態、他部位の転移の有無などを調べる必要があります。
| 造影MRI画像 |
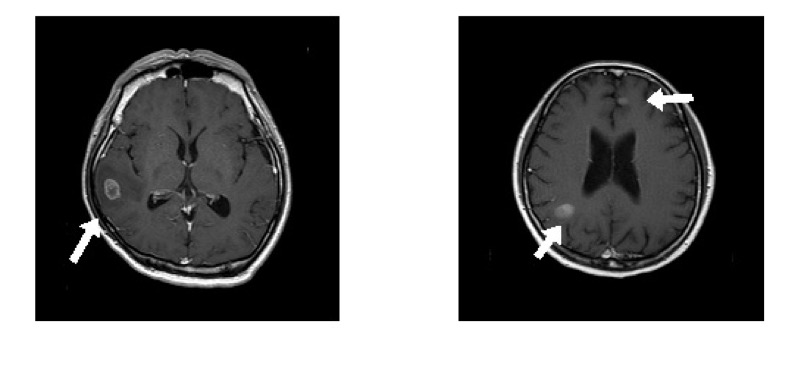 |
| 左図:リング状に造影される転移性脳腫瘍。周囲に強い浮腫を伴っています。 右図:2箇所に転移性脳腫瘍を認めます。 |
治療方法について
- ①:薬物療法,②:開頭手術による摘出,③:放射線療法,が有ります。
それぞれについてご説明致します。
現在、日本における標準的な治療として単発例では手術+放射線療法(全脳照射)、多発例であれば放射線療法(全脳照射)が行われています。またガンマナイフという定位的放射線治療も盛んに行われており、患者様の病態に合わせた適切な治療が必要となります。
①:薬物療法について
- 転移性脳腫瘍が疑われた場合、一時的に症状を改善するために薬物療法を行います。転移性脳腫瘍は脳浮腫を伴うことが多いので、ステロイドや浸透圧利尿薬を使用することで症状が劇的に改善することがあります。しかし、その効果は一時的なもので、腫瘍の進展とともに、症状は再び進行していきます。
②:開頭手術による摘出について
-
- 転移性脳腫瘍であっても、外科的に腫瘍を摘出することで機能予後、生命予後を大きく改善することがあります。しかし転移性脳腫瘍のずべてが手術の適応になるわけではありません。 その適応として一般的には、
-
-
- 原発の癌に対する治療がある程度良好であること
- 脳腫瘍が最も生命予後に影響すると考えられること
- 脳腫瘍の手術が行われれば6ヶ月以上の生命予後が期待されること
-
が挙げられます。
また、転移性脳腫瘍は多発することも多く、後述します放射線療法を同時に行うことがほとんどです。
③:放射線療法について
全脳照射
手術で取れないような腫瘍や多発した腫瘍に対して、脳全体に放射線を当てる方法です。実際に照射する放射線については現在様々な研究が行われております。当院で行う際には 放射線科医と打ち合わせを行い、患者様の病態に合わせた治療計画を立てます。
ガンマナイフ治療
-
- MRIにて病巣を正確に計測し、分割した放射線(ガンマ線)を病巣のみに集中照射する方法です。この治療は
-
- 周囲脳への影響が少ない
- 病巣に集中して放射線照射ができ、体への負担が少ない
- 多発病変に対しても有効
-
など多くの利点があり、広く行われています。一般的には3㎝以下の病変に行われ、それ以上の大きさでは治療効果が落ちるといわれています。
現在我々の施設ではガンマナイフによる治療は行っていませんが、我々がガンマナイフ治療の方がより適切であると判断した場合や、特にガンマナイフを希望される方にはガンマナイフ治療が可能な施設を紹介しています。
転移性脳腫瘍の場合、脳の腫瘍のことだけでなく、原発の癌の状態や他の部位への転移の有無、全身状態などを十分考慮して治療方針の決定を行う必要があり、場合によっては脳転移と原発の癌の治療を並行して行うこともあります。
いずれにせよ当院の癌治療に関わるスタッフの協力のもと、総合的な治療が必要となります。
脳腫瘍に関するご相談
東邦大学医療センター大橋病院 脳神経外科
| 連絡先 |
〒153-8515 |
外来日
当院脳神経外科は月曜日から土曜日(休日、第三土曜日除く)の午前中に外来診療を行っています。脳腫瘍を専門とする医師は月曜日、水曜日、金曜日に診察を行っています
・青木和哉 准教授:月曜日午後、金曜日午前中
・齋藤紀彦 講師 :水曜日午前中
受診される場合には、事前に一度お電話をいただければ確実です。
また、受診の際には紹介状をご持参頂くようお願い致します。
脳腫瘍に関するご相談
脳腫瘍に関してのお問い合わせフォームを作りました。
脳腫瘍に関すること、何でもご相談ください。
|
脳腫瘍関連専用のお問合せフォーム |
|
|

 東邦大学医療センター大橋病院 脳神経外科
東邦大学医療センター大橋病院 脳神経外科